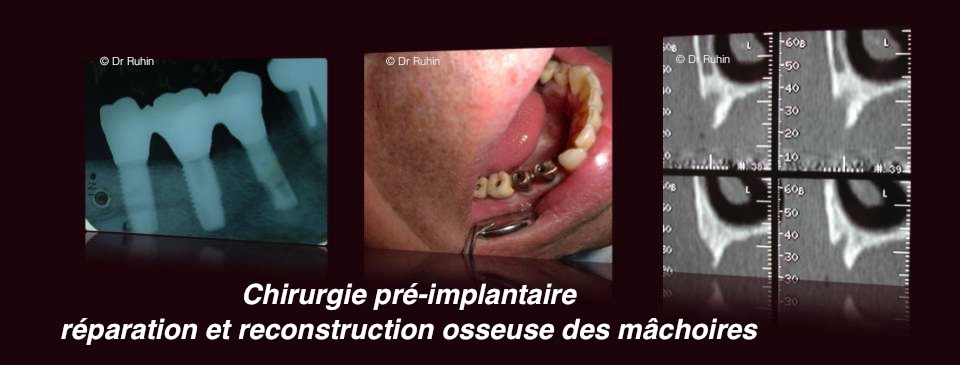
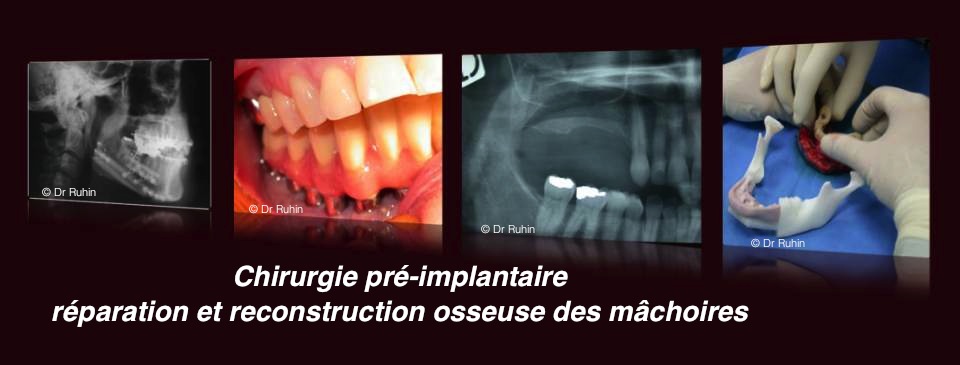
Agénésies dentaires et pertes dentaires
Implantologie
Quelques illustrations
Ce que vous devez savoir
Agénésie dentaire unique ou multiple
Au moment de sa formation et sa venue sur la mâchoire (odontogenèse et dentition), une dent peut manquer soit parce qu’elle n’a jamais eu de germe (on parle d’agénésie dentaire, d’hypodontie, d’oligodontie ou d’anodontie) soit parce qu’elle est restée incluse dans l’os de la mâchoire (on parle de dent incluse ou enclavée).
L’agénésie dentaire est assez fréquente. Considérée comme une possible anomalie de développement, elle concernerait 10 à 15 % de la population. Cependant, certains syndromes et anomalies du développement s’accompagnent d’agénésies dentaires : les fentes labiopalatines, syndrome incisive-hypophyse, les dysplasies ectodermiques anhidrotiques ou non,…
Les anomalies de nombre peuvent alors être associés à des anomalies de forme touchant les dents temporaires et les dents définitives.
Le diagnostic repose sur l’examen clinique (interrogatoire de l’enfant et ses parents, recherche d’antécédents familiaux, examen endobuccal, examen craniomaxillofacial, recherche d’autres signes cliniques associés) et est confirmé par la radiographie panoramique dentaire.
Les agénésies dentaires peuvent être à l’origine d’un trouble de la croissance de l’alvéole et de la mâchoire, de perturbation de la mastication, d’une interposition linguale dans les sites édentés, de troubles du développement par insuffisance de sollicitation fonctionnelle et des problèmes de phonation. Les répercussions sur la vie de l’enfant sont donc d’ordre fonctionnel, esthétique et psychologique. La prise en charge doit être précoce.
Dans le cas d’agénésie d’une dent ou d’hypodontie, le remplacement dentaire se fait par prothèse conjointe soit par bridge ponté sur les piliers radiculaires adjacents, soit par implant endoosseux permettant le remplacement de la racine manquante et la mise en place d’une couronne implanto-portée. La prise en charge d’agénésies multiples est plus complexe et nécessite d’associer des compétences en chirurgie maxillo-faciale, génétique, pédodontie, orthodontie, implantologie et prothèse. Elle débute le plus tôt possible dans l’enfance et pendant l’âge adulte, et requiert une étroite collaboration entre les différents acteurs des disciplines sus-citées.
Dans les cas d’oligodontie et anodontie, la prise en charge prothétique débute par des prothèses pédiatriques « en résine » qui remplacent les dents manquantes. Ces prothèses doivent rétablir la fonction masticatoire, mais également stimuler la croissance maxillaire et mandibulaire. Elles permettent une sollicitation musculaire, articulaire et phonétique progressive. Enfin, elles ont un rôle esthétique et psychologique indéniable. Elles seront modifiées, rebasées ou refaites en fonction de la croissance ou des évolutions dentaires pour corriger progressivement la dimension verticale d’occlusion et permettre de recouvrer, en fin de croissance, une occlusion stable qui pourra servir de référence pour les réhabilitations prothétiques définitives.
Le traitement orthodontique fait partie du panel thérapeutique de ces patients et son intérêt doit être d’emblée évoqué et discuté dès le début de la prise en charge.
Perte dentaire unique ou multiple
On peut avoir perdu une ou plusieurs dents du fait :
- d’un traumatisme,
- de l’avulsion inéluctable d’une ou plusieurs dents cariées, délabrées ou déchaussées et de ce fait, non conservables,
- du fait d’une chirurgie des mâchoires ayant enlevé une ou plusieurs dents ainsi que tout ou partie de l’os de la mâchoire.
Il est alors nécessaire d’évaluer le capital d’os restant. On discutera ensuite de la nécessité d’une réparation de la structure osseuse avant la réparation des dents concernées.
Les implants dentaires
Les implants dentaires sont des vis cylindriques, coniques ou lamellaires, généralement en titane pur, qui sont mis en place dans l’os de la mâchoire en lieu et place de la racine d’une dent manquante. Leur longueur et leur diamètre sont choisis en fonction du volume osseux disponible, des forces biomécaniques futures et de l’esthétique optimal.
Un implant seul (unitaire) peut servir d’ancrage à une couronne en céramique que le prothésiste façonnera et que le dentiste placera en fonction du projet prothétique proposé par le chirurgien maxillofacail.
Deux implants ou plus peuvent servir de « piliers de bridge » (ou « piliers du pont »). La prothèse correspond ainsi à la partie supérieure du pont (tablier du bridge).
Une prothèse amovible partielle ou complète (appareil dentaire, « dentier ») peut devenir inadaptée, mobile, non fiable, inconfortable parfois douloureuse et inesthétique. Le patient ressent alors un inconfort quotidien qui le gêne dans son équilibre alimentaire et sa vie relationnelle. Le recours aux implants dentaires est un moyen d’ancrage fiable pour stabiliser cette prothèse déficiente et redonner au patient une vie relationnelle normale.
Un implant reste la meilleure thérapeutique au vu des taux de succès rapportés, même si il n’est pas systématique et que les solutions thérapeutiques alternatives doivent être aussi exposées et envisagées.
La mise en place de l’implant est discutée et programmée dès le début de la, prise en charge; chez l’enfant , il sera éventuellement modifié selon l’évolution de la croissance. Dans tous les cas, il faut planifier avant ou après l’examen radiographique, la pose des implants dentaires afin d’optimiser les positions et les axes implantaires. On détermine alors le nombre d’implants, leurs positions, en adaptant leur diamètre et leur longueur aux objectifs prothétiques et aux impératifs chirurgicaux.
Une procédure chirurgicale rigoureuse
L’amélioration du volume osseux et la mise en place du ou des implants dentaires est un « acte chirurgical » qui garantit au patient une obligation de moyens humains (compétence du chirurgien, qualification de son personnel) et techniques (environnement chirurgical, asepsie, stérilisation et traçabilité du matériel aux normes actuelles).
Le préambule obligatoire passe par une consultation chirurgicale qui posera l’indication chirurgicale et confirmera la faisabilité du geste chirurgical en accord avec les données actuelles de la médecine, de la chirurgie et de la science.
On procède alors comme suit, en 13 étapes:
1/ examen clinique et radiologique (Cone Beam) pour évaluation du volume osseux et de la nécessité éventuelle d’une chirurgie d’accroissement osseux par greffes
2/ choix éventuel du matériau de reconstruction : os autogène (prélevé sur le patient le jour même de la reconstruction) ou biomatériaux de substitution osseuse d’origine naturelle ou synthétique. Le recours à un biomatériaux de substitution osseuse évite un prélèvement osseux. Il sont le plus souvent réservés aux reconstructions de faible volume.
L’os autogène est particulièrement indiqué en cas d’atrophie étendue ou en présence d’un site receveur fragile. Il est prélevé sur le patient lui-même, mettant par définition ce dernier à l’abri de toute transmission de maladie infectieuse (bactérienne, virale, prion) ou de rejet d’origine immunologique. Cet os est de plus vivant et déjà calcifié au moment du prélèvement.
3/ bilan pré-opératoire sera complet : clinique, radiologique, biologique, anesthésique. Un certain nombre d’informations seront données au patient sur les précautions à prendre avant et après la chirurgie, et sur les risques éventuels encourus. Un consentement éclairé est systématiquement remis au patient qui devra le signer et le remettre à son chirurgien avant l’acte chirurgical.
Un devis chirurgical préimplantaire, implantaire et/ou prothétique, clairs et précis seront alors remis au patient. A ce propos, sauf exception (dans les rares cas d’agénésies congénitales), la chirurgie pré-implantaire et la mise en place d’implants sont considérées comme des « Actes Hors Nomenclature » non pris en charge par la Sécurité Sociale. Par ailleurs, de ce fait, aucun arrêt de travail ne pourra être prescrit
4/ réalisation des greffes osseuses et respect d’un délai de cicatrisation de 4 à 6 mois
5/ réalisation d’un scanner ou d’un Cone-Beam de contrôle destiné à valider la reconstruction squelettique et à simuler la mise en place des implants
6/ choix du type de prothèse en collaboration avec le prothésiste
7/ réalisation d’un guide prothétique radioopaque élaboré par le prothésiste (couronne ou bridge), qui reproduit exactement la future prothèse et guidera le praticien dans le choix des implants
8/ choix du nombre, de la localisation, de la forme, de la longueur, du diamètre des implants dentaires
9/ réalisation d’un guide chirurgical final
10/ bilan préopératoire et mise en place des implants dans l’os, sous la gencive
11/ maintien des implants « en nourrice » pendant environ quatre mois
12/ mise en place des piliers de cicatrisation à travers la gencive (cicatrisation gingivale en 2 semaines)
13/ réalisation des couronnes ou des bridges sur implants par le prothésiste.
CES INFORMATIONS SUCCINTES NE PEUVENT EN AUCUN CAS SE SUBSTITUER À UNE CONSULTATION MÉDICALE ET CHIRURGICALE SPÉCIALISÉE.
DE LA MEME MANIÈRE, LES DONNÉES DE CE SITE INTERNET SONT INSUFFISANTES POUR ÉTABLIR UN DIAGNOSTIC ET ENVISAGER UN TRAITEMENT.
Activités du Dr RUHIN dans ce domaine
Odontology and Ectodermal Dysplasias.
Dent Med Probl, 2003, 40, 1, 103-7.
Delfosse C., Ruhin B., Rousset-Caron M.M., Noulé M., Lafforgue P.
Hypodontia, anodontia and syndromes of developmental anomalies.
Dent Med Probl, 2003, 40, 1, 109-15.
Rousset-Caron M.M., Delfosse C., Ruhin B., Noulé M., Beauventre L., Lafforgue P.
Cancer et prise en charge odontologique
B.Ruhin
Numéro spécial Chirugie Orale, Info Dentaire n°21 25 Mai 2011, p49-54
Evolution particulière d’un greffon chondrocostal.
Cahiers de Stomatologie et Chirurgie Maxillo-Faciale, 1996, n°4
J.Ferri, C.Rose, B.Ruhin, J.-M.Maes, M.Donazzan
Reconstructions maxillo-mandibulaires dans le traitement des cancers des
voies aérodigestives supérieures
Rapports des Entretiens de Bichat - Faculté de Médecine Pitié-Salpêtrière -2005
B.Ruhin, Ph.Ménard, J.-Ch.Bertrand
A treatment algorythmn for adult ameloblastomas according to the Pitié-Salpêtrière
Hospital experience.
Journal of Cranio-Maxillo-facial Surgery, 2009; 37(7):363-70.
Escande C., Chaine A., Menard P., Ernenwein D., Ghoul S., Bouattour A., Berdal A., Bertrand J.-Ch., Ruhin-Poncet B.
A treatment algorithm for managing giant mandibular ameloblastoma : 5-Year experience in
a Paris university hospital.
European Journal of Surgical Oncology, 2009;35:999-1005.
A.Chaine, P.Pitak-Arnnop, K.Dhanuthai, B.Ruhin-Poncet, J.-Ch.Bertrand,
C.Bertolus.
Advantages and limitations of the fibula free flap in mandibular
reconstruction. Ferri J., Piot B., Ruhin B., Mercier J.
Journal of Oral and Maxillo-facial Surgery 1997; 55; 440-448.
Microsurgical reconstruction of the jaw with fibular grafts and implants.
Journal of Craniofacial Sugery, 2009 Nov;20(6):2105-17.
Raoul G, Ruhin B, Briki S, Lauwers L, Haurou Patou G, Capet JP, Maes JM,
Ferri J.
Facial artery musculo-mucosal buccinator axial flap for preimplant surgery: retrospective study of three cases
Ruhin B., Menard Ph., Lockhart R., Dichamp J., Bertrand J.-Ch.
Journal of CranioMaxillofacial Surgery, Vol. 32, Suppl 1, Sept 2004: P. 668, p 312
Dental implanted rehabilitation and fibula free flap in mandibular reconstruction
Ruhin B., Menard Ph., Chaine A., Méningaud J.P., Ceccaldi J., Dichamp J., De
Carvalho L., Bertrand J.-Ch.
Journal of CranioMaxillofacial Surgery, Vol. 32, Suppl 1, Sept 2004: 0 346, p 169
Double-barrel fibular free flap for mandibular reconstruction: beneficial alternative for dental
implanted rehabilitation (5 cases).
Congrès Européen de l’Association Française de Chirurgie CranioMaxillo-faciale, Tours en 2004
Revue Stomatologie Chirurgie Maxillofaciale, 2006 Nov; 107(5):338-44; discussion 345-6.
B.Ruhin, Ph.Ménard, J.Ceccaldi, J.Dichamp, J.-Ch.Bertrand
Implantologie et Bisphosphonates : recommandations de bonne pratique
B.Ruhin
Info Dentaire, n°12 26 mars 2014
Traité d’implantologie dentaire et maxillo-faciale (Pr Goudot, Dr Doukhan et Dr Lacoste)
« Implants et pathologies osseuses » B Ruhin
« Implants et Bisphosphonates » B Ruhin
Editions Elsevier, Dec 2014
Chirurgie assistée par ordinateur, projet Da Vinci : partenariat entre l’Hôpital de la Pitié-Salpêtrière (Pr I.Gandjbakhch) et l’Hôpital Européen Georges Pompidou (Pr J.N. Fabiani) : application MaxilloFaciale
Reconstructions MaxilloFaciales après cancers
F.Caprioli, K.Bennani, B.Ruhin, J.Ferri
Journée de Cancérologie de la cavité buccale Décembre 2000 - Lille
Double-barrel fibular free flap for mandibular reconstruction: beneficial alternative for
dental implanted rehabilitation (5 cases).
Congrès Européen de l’Association Française de Chirurgie CranioMaxillo-faciale – Tours - 2004
Intérêt des reconstructions des déficits majeurs du maxillaire par lambeaux de fibula en
vue d’une restitution prothétique implanto-portée”
PF.Reymond De Gentile, B.Ruhin, F.Bado, J.Ferri
GAM - Groupe d’Avancée en Microchirurgie - 30/1er Mai 1999 - Paris
Transplant de fibula bipartite : une solution thérapeutique dans le cas de reconstruction
des deux branches horizontales mandibulaires”
F.Caprioli, K.Bennani, B.Ruhin, E.Lemière, J.Ferri
XXVIIIème Congrès de l’Association Française des Chirurgiens Maxillofaciaux
Réunion annuelle de la Société Suisse de Chirurgie Maxillo-faciale
23-24 Mars 2001 - Genève - Suisse
Advantages of symphyseal distraction in mandibular teeth crowding
Vereecke F., Raoul G., Caprioli F., Ruhin B., Ferri J.
3rd International Congress of Craniofacial and Maxillo-facial Distraction
Distraction Odyssey 2001 – Paris June 14-16th, 2001 - Paris
Parotidectomies : assessment of the aesthetic access route
J.-P.Meningaud, A.Rigolet, B.Ruhin, J.-Ch.Bertrand
XVIIth European Congress for Cranio-Maxillo-Facial Surgery
September 14-18th 2004 - Tours
Dental implanted rehabilitation and fibula free flap in mandibular reconstruction
Ruhin B, Menard Ph, Chaine A, Méningaud JP, Ceccaldi J, Dichamp J, De
Carvalho L, Bertrand J-Ch
XVIIth European Congress for Cranio-Maxillo-Facial Surgery - 2004 - Tours
Facial artery musculo-mucosal buccinator axial flap for pre implant surgery :
retrospective study of three cases”
Ruhin B, Menard Ph, Lockhart R, Dichamp J, Bertrand J-Ch
XVIIth European Congress for Cranio-Maxillo-Facial Surgery - 2004 - Tours
Evolution of implant surgery in double barrel fibula free flap mandibular reconstruction
Ceccaldi J. and Ruhin B., Girod A., Jouffroy T., Rodriguez J., Ménard Ph.,
Bertrand J.-Ch.
First Congress of Oral Oncology
Mai 2007, Amsterdam, Holland
Défense des droits des dysplasiques ectodermiques »
Table ronde organisée par la FNATH (Fédération Nationale des Accidentés du Travail et des Handicapés)
B.Ruhin - 16 Octobre 1999 - Loison-sous-Lens
Intérêt de la reconstruction implantoportée sur les lambeaux libres osseux dans les
déficits maxillaires
P.F.Reymond De Gentile, B.Ruhin, F.Bado, L.Peuvrel, J.Ferri
XXVIème Congrès de l’Association Française des chirurgiens Maxillofaciaux - 1999- Courchevel
Intérêt des techniques par barre fraisée dans les réhabilitations prothétiques implantaires
G.Peuvrel, J.Ferri, G.Raoul, B.Ruhin
Société Française de Stomatologie et Chirurgie Maxillo-faciale
Hôpital Pitié-Salpêtrière – 2000 – Paris
Reconstructions maxillo-mandibulaires dans le traitement des cancers des voies
aérodigestives supérieures
B.Ruhin, Ph.Ménard, J.-Ch.Bertrand
Entretiens de Bichat - Faculté de Médecine Pitié-Salpêtrière – Septembre
2005 - Paris
Chirurgie implantaire et lambeau : gestion des tissus mous
Chaine A, Ruhin B, Rigolet A, Ceccaldi J, Escaut A, Menard Ph, Bertrand J-Ch.
42ème Congrès National de Stomatologie et Chirurgie Maxillo-faciale -
2006 - Besançon
L’ostéolyse diffuse idiopathique ou maladie de Gorham-Stout : alternatives
thérapeutiques à propos d’une localisation mandibulaire.
Escande C, Shouman T, Gruffaz F, Ménard Ph, Bertrand J-Ch, Ruhin B.
42ème Congrès National de Stomatologie et Chirurgie Maxillo-faciale -
2006 - Besançon
Reconstructions mandibulaires par lambeau libre de fibula : complications et échecs
Hivelin M, Chaine A, Bertolus C, Bouvier S, Rocton S, Ernenwein D, Ruhin B, Diminuto M, Rigolet A, Bertrand J-Ch.
42ème Congrès National de Stomatologie et Chirurgie Maxillo-faciale - 2006 - Besançon
Réhabilitation prothétique implantaire après reconstruction par transfert osseux libre vascularisé : étude comparative en fonction de la chronologie de la réhabilitation
47ème Congrès de la Société française de Stomatologie et Chirurgie Maxillo-faciale - Versailles –2011
Cranioplasties par implants en titane poreux modélisés par informatique
47ème Congrès de la Société française de Stomatologie et Chirurgie Maxillo-faciale - Versailles –2011
Présidente et responsable scientifique de la session tumeurs osseuses des mâchoires
48ème Congrès de la Société française de Stomatologie et Chirurgie Maxillo-faciale - Versailles –2012
Cone Beam Computed Tomography et Pathologie tumorale du massif facial
48ème Congrès de la Société française de Stomatologie et Chirurgie Maxillo-faciale - Versailles –2012
Responsable et rédactrice en chef des Recommandations Françaises de Bonne Pratique 2012 « Implants et Bisphosphonates »
48ème Congrès de la Société française de Stomatologie et Chirurgie Maxillo-faciale - Versailles –2012
Dental implanted rehabilitation and fibula free flap in mandibular reconstruction
XVIIth European Congress for Cranio-Maxillo-Facial Surgery B.Ruhin, Ph.Menard, A.Chaine,
J.Ceccaldi, J.Dichamp, J.-P.Meningaud, L.De Carvalho, J.-Ch.Bertrand – Tours - 2004
Responsable du programme scientifique et conférence sur
« Reconstruction des mâchoires : où en sommes-nous aujourd’hui ?
Congrès SOS Face - Journée du 8 Juin 2007
Hôpital de la Pitié Salpêtrière, Paris
30ème anniversaire de l’Association SOS Face.
Dr B.Ruhin
o Cours aux infirmières du Service / Chirurgie reconstructrice Maxillofaciale : greffes, lambeaux pédiculés et lambeaux libres. Ses exigences » (2005-2006-2008)
o Cours dans le cadre du Diplôme Universitaire de Chirurgie du Cuir Chevelu
Université Pierre et Marie Curie (Paris 6)
« La consultation en chirurgie réparatrice ou esthétique du cuir chevelu » (2002 à 2006)
o Cours dans le cadre du Diplôme Universitaire de Prothèse Faciale Appliquée
Université Pierre et Marie Curie (Paris 6)
« Ostéologie, Myologie de la face et du cou »
« Rappel d'Embryologie et de Physiologie des ATM » (2001 à 2006)
o Cours dans le cadre du Diplôme Universitaire d'Implantologie Dentaire
Université Pierre et Marie Curie (Paris 6)
« Travaux dirigés, dissection du massif facial, mise en évidence des obstacles anatomiques de l'implantologie orale » (2002 à 2006)
o Rapporteur et membre de jury de Thèse de Doctorat en Dentaire : thèse soutenue par Cécile Chatel, en 2001, à la Faculté Dentaire de Lille II, sur le sujet : « Implants dentaires et os irradié»
Etude de la régénération osseuse mandibulaire par cellules souches mésenchymateuses chez le chien.
Travail de recherche initié et coordonné par Dr Ruhin avec le soutien financier de la Fondation des Gueules Cassées en collaborations : Dr NOROL (Laboratoire de Biothérapie cellulaire – Pitié Salpêtrière, Paris 6) / Dr Catherine Le VISAGE (INSERM U698, Paris 7) / Laboratoire Implant Titane OBL / Mr HOLY et Mme FRASCA (Institut de Recherche Biomédicale des Armées, Soutien Médico-Chirurgical des Forces, Bretigny/Orge) / Dr Nicolas Borenstein (Centre d’Expérimentation Chirurgicale Animale CECA/ Institut Mutualiste Montsouris) / INSERM UMRS 872, Département de Biologie Orofaciale et Pathologie (Pr Berdal), Paris 5 et 7.
Activités principales du Docteur RUHIN
Consultations spécialisées en Pathologies Osseuses des Mâchoires, bilan radiologique, prise en charge chirurgicale...
En savoir plus
Collaboration avec des équipes de recherche institutionnelles ou industrielles...
En savoir plus
Enseignement aux Médecins, Internes en Chirurgie, Etudiants, Dentistes Odontologistes, Infirmiers. Participation aux concours, jurys...
En savoir plus
Articles scientifiques publiés, communications lors de Congrès nationaux et internationaux, livres.
En savoir plus